ЭПИЛЕПСИЯ• Главная страница
• Эпилепсия в вопросах и ответах
• Конференция
Для специалистов• Библиотека эпилептолога• Библиотека невролога • Новости эпилептологии • Антиконвульсанты |
ЛЕЧЕНИЕА нужно ли вообще лечить эпилепсию?Лечение эпилепсии ставит своей целью добиться полного прекращения приступов, поскольку часто повторяющиеся приступы разрушительно действуют на здоровье, а также несут в себе потенциальную опасность получения травмы, порой опасной для жизни. Если приступы сопровождаются к тому же нарушением сознания, то со временем могут развиться изменения в умственных способностях, ухудшиться память и концентрация внимания. У школьников это, как правило, бывает сопряжено с трудностями обучения, а у взрослых – с профессиональными проблемами. Кроме прямого вреда здоровью наличие у человека приступов создает ряд проблем социального характера. Например, если приступ произошел при посторонних свидетелях, то вероятно, что у них сформируется негативное отношение к этому человеку. Близкие родственники тоже боятся приступов и не всегда могут с ними свыкнуться. Да и сам человек с эпилепсией при возрастании числа приступов чувствует себя все более изолированным, оторванным от людей, в результате чего в нем развивается комплекс собственной неполноценности. К сожалению, несмотря на современные достижения в области лечения эпилептических приступов, не все люди с эпилепсией получают адекватную терапию. Даже в развитых странах с высоким уровнем образованности населения все еще имеется достаточное число людей, отказывающихся от лечения приступов из-за опасения вредного воздействия лекарств и незнания современных возможностей противоэпилептической терапии. Несмотря на все усилия, предпринимаемые различными общественными и профессиональными организациями в области информирования и медицинского просвещения населения, все еще сохраняются широко распространенные предубеждения в отношении эпилепсии. Достаточно много людей с эпилепсией, желающих лечиться, отдают себя в руки знахарей, народных целителей и шарлатанов. Это тем более недопустимо, поскольку эпилептические приступы в настоящее время хорошо поддаются медикаментозному лечению, и вред, причиняемый весьма сомнительными нетрадиционными методами лечения оказывается порой несоизмеримо выше ожидаемого риска побочных действий лекарственных препаратов. Излечима ли эпилепсия?Если принять за норму отсутствие приступов в течение не менее, чем 5 лет после прекращения приема препаратов, то можно сказать, что эпилепсия излечима. Существует общее положение, согласно которому чем раньше удается избавиться от приступов, тем больше шансов на полное излечение. И, наоборот, если сразу после появления приступов не удается подобрать оптимальную терапию и прекратить их, шансы на излечение уменьшаются. Наибольшая вероятность полного излечения от приступов (около 80%) имеется при таких формах, как эпилепсия детского возраста с роландическими пиками, эпилепсия с генерализованными приступами. При других формах эпилепсии эта вероятность уменьшается. Приблизительно у 50% больных, получающих лечение, приступы не повторяются в отдаленном периоде, у 30% приступы становятся реже и протекают менее интенсивно, и в примерно 20% случаев приступы не поддаются медикаментозной терапии, но имеют шанс излечения хирургическим путем или стимуляцией блуждающего нерва. Нужно ли начинать медикаментозное лечение сразу же после первого приступа?Если первый приступ был спровоцирован такими факторами, как недосыпание, стресс, переутомление, сильное перевозбуждение, алкогольная абстиненция, то на будущее необходимо избегать повторения подобных ситуаций. Если же причина приступа неясна, а у одного из родственников имелись в анамнезе судорожные состояния, или на ЭЭГ отмечаются характерные изменения, то, как правило, требуется начать медикаментозное лечение, поскольку в таких случаях риск появления повторных приступов достаточно высок (более 30%). Многое в принятии решения о начале лечения зависит от взгляда на эту проблему самого человека с эпилепсией и его близких. Если они страшатся возобновления приступов, то будут, скорее всего, склонны к тому, чтобы незамедлительно начать лечение. В каких случаях обязательна лекарственная терапия эпилепсии?Раннее начало медикаментозного лечения необходимо при абсансах, парциальных приступах и частых генерализованных судорожных приступах (более 2 приступов в год). Если своевременно не начато лечение эпилепсии с абсансами, то возрастает вероятность появления судорожных приступов, а шансы на их излечение значительно уменьшаются. Доказано, что чем ранее начато лечение, тем успешнее его результат. Если через год после начала лечения приступы не прекращаются, то прежде всего следует искать причину неудач в лечении. Что может являться причиной отсутствия эффекта от лечения?Отсутствие должного эффекта от лечения может быть связано со множеством причин. Чаще всего к ним относятся факторы, которых можно избежать, а именно:
Но если эпилептические приступы являются следствием тяжелого заболевания мозга, то, к сожалению, никакие препараты не дадут ожидаемого эффекта. Сколько стоят лекарства?Стоимость лечения определяется тем, какой препарат используется, как часто и в какой дозе. Учитывая, что лечение приступов проводится непрерывно в течение 3 и более лет, а иногда всю жизнь, то стоимость противоэпилептических препаратов является довольно значимым фактором, особенно в случае ограниченных материальных возможностей человека с эпилепсией. Самым дешевым препаратом является фенобарбитал, но из-за выраженных побочных эффектов его применение в настоящее время ограничено. Следует иметь в виду, что цены на препараты известных фармацевтических фирм отличаются от цен на аналогичные препараты более мелких или менее известных фирм, хотя их эффективность может быть сравнимой, то есть почти одинаковой. Как правило, врачи хорошо осведомлены о возможностях замены того или иного препарата. Когда можно прекратить прием препаратов?После, как минимум, двухлетнего периода отсутствия приступов можно под руководством эпилептолога постепенно снизить дозу принимаемых препаратов, и если приступы не возобновятся, то так же постепенно прекратить их принимать совсем. При возобновлении приступов необходимо вернуться к ранее проводимому лечению. Как действуют противоэпилептические препараты?Препараты действуют на мембраны клеток мозга, а также на химические субстанции, оказывающие тормозящее и возбуждающее действие, то есть влияющие на активность этих клеток. На сегодняшний день нет полной ясности, почему тот или иной препарат оказывается эффективным при одних и не действует при других приступах. Поэтому подбор препаратов осуществляется индивидуально для каждого пациента, и затем тщательно контролируется его действие. Какие противосудорожные препараты являются наиболее эффективными?На сегодняшний день не существует такого универсального препарата, который бы одинаково успешно помогал при любых формах эпилептических приступов. Каждый противоэпилептический препарат имеет свой спектр действия. Так, например, карбамазепин высоко эффективен при судорожных приступах, но не помогает при абсансах, а этосуксимид, наоборот, хорошо помогает при абсансах, но не действует на судорожные приступы. В настоящее время при лечении приступов используется около 20 препаратов, но наиболее широкое применение имеют только два – карбамазепин и вальпроат натрия.
Подбор лечения обычно начинают с назначения какого-либо одного из препаратов первой группы выбора. Не рекомендуется без крайней необходимости назначать одновременно несколько препаратов, поскольку результат их взаимодействия может нежелательно сказаться на их лечебных свойствах и усилить побочные эффекты. Кроме того, одновременное применение нескольких препаратов не позволяет дать оценку их эффективности и определить побочные действия каждого из них. Чаще всего лечение одним препаратом бывает вполне эффективным. Препараты первой очереди выбора
Как быть, если основные препараты неэффективны?Существуют также препараты второй очереди выбора, и применяются они лишь в тех случаях, когда препараты первой очереди оказались неэффективными. Эти лекарства не получили широкого распространения в силу специфичности действия, меньшей эффективности или наличия серьезных побочных эффектов. Так, например, препараты из группы бензодиазепина (клоназепам, нитразепам, диазепам, лоразепам, клобазам и другие) практически не применяются для длительного лечения, исключение составляет лишь клобазам. К бензодиазепинам быстро развивается привыкание (толерантность), действие их с течением времени ослабевает, а лечебный эффект в результате этого снижается. При резком же прекращении приема бензодиазепинов приступы во много раз усиливаются. К побочным эффектам бензодиазепинов следует отнести нарушение походки, сонливость, кашель, повышенное слюноотделение, раздражительность, ухудшение памяти, двигательную расторможенность (гиперактивность). Препараты второй очереди выбора
Как принимать лекарства?Важно хорошо запомнить цвет, форму и размер таблеток, чтобы избежать ошибок при приеме лекарства. С каждой новой упаковкой из аптеки нужно внимательно ознакомиться, проверить соответствие названия содержимому и срок годности. Регулярность приема таблеток будет гарантирована только в том случае, если в распорядке дня выделить время для этой процедуры и тщательно его придерживаться. В отдельную емкость можно каждый вечер откладывать таблетки, предназначенные для следующего дня. Следует принимать дозу препарата целиком и в строго определенное время. Способ приема, дозу и вид препарата нельзя менять без консультации с лечащим врачом. В календаре приступов желательно отмечать дозу и вид принимаемых препаратов. Почему больные нерегулярно принимают лекарства?Почти треть всех пациентов принимает рекомендуемую дозу препаратов нерегулярно. Это обычно происходит по следующим причинам:
Иногда возникают недоразумения, когда в общении с врачом пациентом не совсем точно бывает воспринята воспринимается информация, в результате чего доза препарата и регулярность его приема могут искажаться. Поэтому любое назначение врача, а также дату последующего визита к нему необходимо письменно фиксировать, например, в календаре приступов. 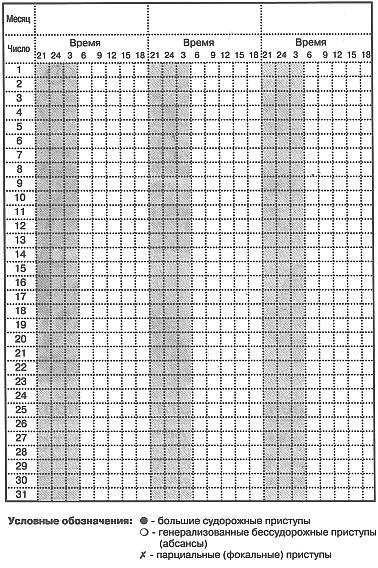 Как определить эффективную дозу противосудорожного препарата?Лечение обычно начинают проводить одним из препаратов в максимально низкой терапевтической дозе. Если частота приступов не снижается, то дозу постепенно увеличивают, добиваясь полного прекращения приступов, но лишь до того предела, при котором дальнейшее повышение дозы сопряжено с риском развития побочных эффектов. Если же препарат все-таки вызвал побочные действия, не ликвидируя при этом приступов, значит он неэффективен, и его заменяют другим. Замена неэффективного препарата на другое лекарство проводится также с постепенным изменением дозы. При подборе препарата необходимо учитывать, что его лечебный эффект проявляется не сразу, а спустя 1-2 недели после начала приема. Кроме того, в первые дни приема лекарства иногда возможно незначительное усиление приступов. Чем отличаются препараты с пролонгированным действием?Применение пролонгированной формы (так называют препарат длительного действия) позволяет избежать выраженных колебаний активного вещества в крови, уменьшить число приемов до 1-2 раз в день и снизить суммарную суточную дозу. Благодаря этому уменьшается вероятность появления приступов в перерывах между приемами препарата (например, во время сна), и снижается степень риска возникновения побочных эффектов. В настоящее время выпускаются пролонгированные формы карбамазепина и вальпроата натрия. Многие специалисты придерживаются мнения, что более целесообразно начинать лечение приступов пролонгированными формами препаратов. Для чего нужно определять концентрацию препарата в крови?Определение концентрации препарата в крови проводится в тех случаях, когда проводимое лечение неэффективно, прекратить приступы не удается, а побочные реакции сильно выражены. Кроме этого, подобные исследования проводят во время научных испытаний новых препаратов. Низкая концентрация препарата в крови может быть вызвана как нерегулярностью, так и неполнотой дозы. Однако, оценка уровня концентрации препарата должна проводиться только в соотношении с фактором наличия приступов. У некоторых людей и при низкой концентрации препарата достигается лечебный эффект, что является в данном случае нормой, а для других такая концентрация может оказаться недостаточной, и потребуется ее увеличение до наступления лечебного воздействия. В случаях, когда при лечении возникают нарушения равновесия, вялость, двоение в глазах, проверка концентрации, проведенная в момент подобного состояния, позволит выявить не является ли это следствием передозировки. Насколько опасными могут быть побочные действия препаратов?Важно осознавать, что побочные эффекты, часто на первый взгляд кажущиеся незначительными (например, сыпь), оказываются впоследствии довольно опасными для здоровья. К подобным состояниям можно отнести аллергические реакции, возникающие в первые недели или месяцы от начала лечения и сопровождающиеся появлением зудящей кожной сыпи и температуры. Кроме того, проявлением аллергических реакций могут быть пузыри, трещины, кровоточащие язвочки в полости рта или на слизистых оболочках других органов. При наличии подобных явлений следует немедленно обращаться к врачу. Аллергические реакции могут возникать при применении ламотриджина, фенитоина, карбамазепина, реже – при применении других препаратов. Если в течение первых двух месяцев от начала лечения наблюдается повышение температуры, увеличение лимфатических узлов, желтуха, угнетенность, повышенная утомляемость, усиление приступов, то необходимо немедленно обратиться за помощью к врачу. Какие из побочных действий присущи только определенному виду противоэпилептических препаратов?Встречаются побочные действия, характерные исключительно для данного препарата. К таковым можно отнести, например, свойственные фенитоину: увеличение десен, изменение черт лица, нарушение пигментации кожи, повышенное оволосение (особенно у брюнетов) предплечий, голеней и спины (гипертрихоз). Для барбитуратов характерны болезненные ощущения в области спины, утолщение пальцев и запоры. Этосуксимид вызывает икоту. Вальпроаты, кроме патологии развития плода, если они применялись женщиной в первые месяцы беременности, также могут вызвать цирроз печени (крайне редко). Бензодиазепины вызывают кашель (бронхиальная гиперсекреция), изменение поведения у детей в виде раздражительности и двигательной расторможенности. Как взаимодействуют противосудорожные препараты с другими лекарствами при одновременном применении?Противоэпилептические препараты могут снижать эффективность действия некоторых антибиотиков, гормональных противозачаточных и противоастматических лекарств. В свою очередь, при необходимости применения антацидных и обволакивающих средств, влияющих на уровень кислотности желудочного сока, дозировка противоэпилептических препаратов должна пересматриваться, поскольку в этих случаях значительно нарушается их всасываемость в желудке. При применении препаратов вальпроевой кислоты не следует употреблять аспирин. Вызывают ли противосудорожные препараты заболевания печени?В инструкциях по применению некоторых противоэпилептических препаратов, вкладываемых в лекарственную упаковку, указывается на возможность негативного действия препаратов на печень. Пациенты часто пребывают в растерянности, прочтя это, хотя врач уверяет их, что у нет никаких оснований для беспокойства. Дело здесь в том, что согласно общим правилам составления инструкций в них должны быть указаны даже крайне редко встречающиеся, порой единичные осложнения от применения данного препарата. Однако, не следует забывать, что при лечении противосудорожными препаратами довольно часто происходит усиление выработки ферментов печенью, что вполне допустимо и безопасно. Иногда врачи, незнакомые с этим фактором, предполагают, что подобное увеличение выработки ферментов является проявлением формирующегося в качестве осложнения заболевания печени, и говорят об этом пациенту, реакцией которого, по понятным причинам, становится немедленное прекращение приема препарата. В подобной ситуации возникает опасность возобновления и усиления приступов вплоть до эпилептического статуса. Может ли прием лекарств привести к изменениям в крови?Многие из употребляемых лекарств, и не только противоэпилептических, приводят к тем, или иным изменениям в крови. Серьезными изменениями в этих случаях можно считать уменьшение количества лейкоцитов и эритроцитов, а также апластическую анемию, которая клинически проявляется в виде гнойничковых воспалительных процессов и язв, повышении температуры, общей слабости. Лихорадка, увеличение лимфатических узлов и кожная сыпь могут также являться признаками сильного снижения количества лейкоцитов – агранулоцитоза. Если наблюдаются кровоизлияния на коже, частые носовые и другие трудноостанавливаемые кровотечения, то это может свидетельствовать о дефиците тромбоцитов в крови. Все указанные изменения встречаются крайне редко, но для их предупреждения необходима своевременная диагностика, поэтому в начале лечения делают анализы крови каждые два-три месяца, а в дальнейшем - один раз в год. При выявлении каких-либо отклонений в анализах частоту исследований следует увеличить. Ухудшается ли память во время лечения?Некоторые противоэпилептические препараты, принимаемые в больших дозах, могут ухудшать память. В таких случаях следует пойти на разумный компромисс и попытаться воздействовать на приступы наименьшей эффективной дозой препарата. Важно, чтобы в лечении по возможности использовался один препарат, поскольку сочетание нескольких лекарств оказывает более выраженное подавляющее действие на функцию памяти. Карбамазепин и препараты вальпроевой кислоты (вальпроаты) являются в этом отношении предпочтительнее других, поскольку имеют наименьшую степень влияния на память. Какое влияние препараты оказывают на поведение?Почти все противоэпилептические препараты в начале применения могут вызывать вялость и сонливость, но эти явления обычно быстро исчезают. Наибольшее воздействие на психику характерно для ранее широко применявшихся барбитуратов (фенобарбитал, примидон) и бензодиазепинов. При их применении довольно часто отмечаются седативные эффекты, снижение концентрации внимания, изменение настроения, а также повышенная раздражительность и двигательная расторможенность. Кроме того, к этим препаратам часто наступает привыкание, что при их быстрой отмене грозит усилением приступов. А вот карбамазепин в противовес подавляющим психику препаратам, может улучшать настроение и поведение. Могут ли препараты вызвать половую импотенцию?Противоэпилептические препараты, особенно барбитураты, могут в определенной степени притуплять сексуальные реакции. Это бывает связано со стимуляцией распада половых гормонов в печени. Однако, как и у людей без эпилепсии, причину снижения сексуальной активности следует искать чаще всего и прежде всего в проблемных отношениях с партнером, а также в собственной заниженной самооценке. Возможно ли хирургическое лечение эпилепсии?Хирургическое лечение эпилепсии – это операция, с помощью которой удаляется участок головного мозга, вызывающий эпилептические приступы. Шансы на полное излечение от приступов при этом очень высоки и составляют 80-90%, в оставшихся 10-20% случаев либо удается добиться снижения частоты приступов, либо результат остается не достигнут. Хирургическое лечение проводится, как правило, лишь при парциальных приступах, не поддающихся медикаментозному лечению. Любая операция, разумеется, не является приятным и безобидным мероприятием, а операция на мозге, тем более, представляет особый риск. Однако, если раньше операции на мозге проводили только взрослым, то в настоящее время уделяется особо пристальное внимание раннему хирургическому лечению приступов у детей. Имеющиеся результаты подтверждают, что прогноз эпилепсии при хирургическом лечении тем благоприятнее, чем раньше оно будет проведено. После операции дети в подавляющем большинстве развиваются нормально, даже если была удалена значительная часть полушария мозга. Это обусловлено высокими компенсаторными возможностями, которыми обладает растущий мозг ребенка. Результаты, достигаемые при хирургическом лечении эпилепсии, достаточно обнадеживающие, но, к сожалению, так бывает не всегда. Кроме того, нет достаточных сведений о том, как протекает в последующие годы жизнь людей, подвергшихся операции на мозге. Практическое применение оперативного лечения приступов сравнительно молодо для того, чтобы давать долгосрочные прогнозы. Что такое "стимуляция блуждающего нерва" (n.vagus)?Это умеренное электрическое раздражение блуждающего нерва (n.vagus или 10-й черепной нерв). Блуждающий нерв один из основных нервов, позволяющих головному мозгу контролировать и регулировать деятельность внутренних органов. Стимуляцию обычно проводят больным с парциальными эпилептическими приступами старше 16 лет, у которых не удалось прекратить приступы с помощью медикаментозного или хирургического лечения. Примерно у 60% больных частота приступов под воздействием стимуляции существенно снижается. Есть сообщения о положительных результатах и при лечении генерализованных приступов. 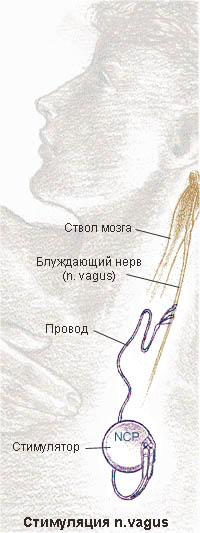 Стимуляция проводится с помощью маленького вживленного электрического генератора, который посылает импульсы к n.vagus по специальному проводу. Генератор и провод вживляются под кожу верхней части левой половины груди. Операция проводится нейрохирургом под наркозом, обычно длится 1-2 часа. Генератор с помощью провода соединяется с левым n.vagus на левой стороне шеи. В генераторе предусмотрена возможность программирования индивидуальных параметров стимуляции извне (дистанционно). Генератор получает энергию от одной встроенной батарейки, которой обычно хватает на 3-5 лет. По истечении срока действия батареи проводится операция под местным обезболиванием для замены старого генератора на новый. Стимуляция n.vagus – это сравнительно новая форма лечения, и пока неясны ее отдаленные возможные последствия. Во время стимуляции большинство людей жалуется на покалывание в шее или хриплый голос. Некоторые жалуются на боли в горле, ухе или зубе, кашель и удушье, редко бывают тошнота, рвота, нарушение функций желудочно-кишечного тракта. Изменением параметров стимуляции n.vagus можно добиться уменьшения этих эффектов. Возможно ли лечение эпилепсии с помощью специальной диеты?Лечение эпилепсии голоданием известно издревле. Предположительно, оно связано с возникновением во время голодания ацидоза (повышенное содержание кислот) и кетоза (повышенное содержание продуктов неполного окисления жирных кислот – кетоновых тел). Подобные изменения могут быть вызваны также кетогенной диетой, некоторыми лекарственными препаратами и особыми приемами изменения глубины дыхания. Многолетние наблюдения подтвердили высокую эффективность кетогенной диеты. Однако, появление новых противоэпилептических препаратов привело к резкому сокращения ее использования. Тем не менее, кетогенная диета может помочь в случаях отсутствия эффекта от лекарственной терапии. Для появления кетоза необходимо свести до минимума количество получаемых с пищей углеводов и белков, а энергетические затраты компенсировать, в основном, за счет жиров. Эффект кетогенной диеты проявляется не сразу и нарастает постепенно, обычно в течение 2-х недель. Если диета не помогает в течение 3 месяцев, то она неэффективна, но если удалось получить контроль над приступами, то эффект сохраняется достаточно длительное время. Эта диета наиболее результативна у детей младше 10 лет. Кетогенная диета должна быть разработана врачом-диетологом и строго соблюдаться. К сожалению, диеты не всегда приятны в применении, и эта не является исключением, к тому же, ее соблюдение создает определенные сложности для остальных членов семьи. Дополнительную информацию о кетогенной диете можно найти на сайте "Новости неврологии" Существуют ли альтернативные способы лечения эпилепсии?Все утверждения о том, что альтернативное лечение эпилепсии могло бы полностью заменить медикаментозное, фальшивы. Общим элементом всех альтернативных методов является то, что они применимы лишь в строго оговоренных случаях и в условиях очень жестких ограничений. Отсутствие достаточного опыта их применения и ничтожная эффективность такого лечения не позволяют даже говорить о каких-либо серьезных предпосылках к их использованию. К альтернативным методам лечения эпилепсии можно отнести психотерапию, биообратную связь, фитотерапию, гомеопатию и целительство. Разумно предположить, что в тех случаях, когда не помогает традиционная медицина, больной или его близкие хотят познакомиться с альтернативными способами лечения. Но будет лучше, если это произойдет после искреннего разговора с лечащим врачом, чтобы в дальнейшем не возникало взаимного недоверия между врачом и пациентом, а в случае отсутствия эффекта от альтернативного лечения можно было бы снова обратиться к своему доктору. Нужна ли при эпилепсии психотерапия?В тех случаях, когда приступы провоцируются какими-либо психическими факторами, имеет смысл проведение психотерапии. Это особенно актуально, если оказалась неэффективной лекарственная терапия, и при этом имелись выраженные побочные эффекты действия препаратов. Нельзя забывать и о том, что у людей с эпилепсией могут возникать жизненные проблемы, сопряженные с большой нагрузкой на психику, но не связанные с приступами, что порой также требует применения психотерапии. Что такое "лечение с помощью биообратной связи"?Это экспериментальный метод лечения, основанный на идее о том, что человек с помощью специальных приборов может обучиться контролировать электрическую активность клеток головного мозга, и, таким образом, подавлять приступы. Обучение биообратной связи – процесс длительный, а его результат – отдаленный и неустойчивый. Уменьшение числа приступов отмечается примерно у 50% людей с эпилепсией, не поддающейся медикаментозному лечению. Метод биообратной связи очень ценен, как сопутствующий в медикаментозном лечении эпилепсии, но о его эффективности, к сожалению, невозможно судить заранее. По названным причинам не следует использовать метод биообратной связи изолированно, а разумнее сочетать его с приемом лекарств. Можно ли предотвратить приступ с помощью особых приемов поведения?Некоторые люди с эпилепсией, у которых приступу предшествует аура, могут попробовать с помощью прерывания ауры предотвратить наступающий приступ. Это достигается путем медитации и концентрации внимания (например, сосредоточение взгляда на красном предмете). Иногда болевое раздражение, произведенное в момент ауры, также может предотвратить приступ, но лишь отдаляя его начало на какое-то время. Можно ли эпилепсию вылечить с помощью лекарственных растений?Хорошо известно, что многие лекарственные препараты были получены в процессе исследований лечебных свойств растений в результате выделения из них активных действующих веществ и их последующего синтеза, но противоэпилептических препаратов в этой группе лекарств нет. Поэтому фитотерапия при эпилепсии считается безрезультативной, хотя и относительно безвредной. Вот некоторые растения, используемые народной медициной при лечении приступов: аир обыкновенный, иван-чай узколистный, ромашка ободранная, полынь, девясил высокий, дягиль лекарственный, зверобой продырявленный, черноголовка, синеголовник плосколистный, синяк обыкновенный, солодка голая, подорожник большой, шлемник байкальский, чернокорень лекарственный, мята перечная, повилика, борщевик рассеченный, мелисса лекарственная, тысячелистник обыкновенный, липа плосколистная, ноготки лекарственные, водяника черная (шикша), пустырник пятилопастный, синюха голубая, чистец болотный, кориандр посевной, калина обыкновенная, пион уклоняющийся, пижма обыкновенная. Следует помнить, что лекарственные растения не могут заменить современных лекарственных препаратов. Имеет ли смысл обращаться за помощью к целителю?Причинами, по которым больные обращаются к различного рода целителям, являются обычно либо отсутствие надежды на выздоровление и разочарование в случаях неэффективности медикаментозного лечения, либо желание избавиться от приступов без применения лекарств. Не менее решающим порой оказывается желание избавиться от ощущения собственной неполноценности, вызванного необходимостью постоянного приема препаратов и соблюдением ряда ограничений в жизни. Вполне понятно, что существование некоторой популярности целительства основано, главным образом, на способностях целителей находить личный доверительный контакт с больным, проникаться его проблемами и вселять в человека надежду на излечение, о чем зачастую не заботятся представители традиционной медицины. Однако, не следует забывать о том, что лечение у целителей становится опасным, если при этом от вас требуют прекращения приема лекарств, влекущего за собой, как известно, усиление приступов вплоть до эпилептического статуса. |