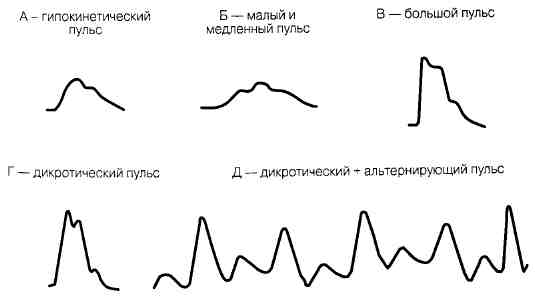
Рис. 73-1. Разновидности пульса на сонной артерии.
|
Глава 73
Обследование больного с подозрением на заболевание сердца должно включать интерпретацию таких существенных признаков, как частота дыхания, пульс, АД, изменения на глазном дне, свойственные артериальной гипертензии (АГ), а также оценку клинических проявлений: цвет кожи, утолщения ногтевых фаланг пальцев в виде «барабанных палочек», отеки; признаки снижения перфузии (холодная и влажная кожа). Важные данные при исследовании сердечно-сосудистой системы включают пульс на сонной артерии, пульсацию яремных вен, прекордиальную пальпацию.
Пульс на сонной артерии (рис. 73-1)

1. Малый пульс: слабый пульсовой толчок вследствие снижения УО (гипово-лемия, левожелудочковая недостаточность, аортальный или митральный стеноз).
2. Медленный пульс: снижение сократительной функции сердца (аортальный стеноз).
3. Большой пульс: гиперкинетический тип кровообращения, аортальная регур-гитация, открытый артериальный проток, выраженная вазодилатация.
4. Дикротический пульс: двойная систолическая пульсация при аортальной недостаточности, гипертрофической кардиомиопатии.
5. Альтернирующий пульс: регулярное чередование амплитуды пульса (тяжелая левожелудочковая дисфункция).
6. Парадоксальный пульс: снижение уровня систолического артериального давления (САД) на вдохе (> 10 мм рт. ст) (тампонада сердца, обструктивное заболевание легких).
Пульсация яремных вен (ПЯВ) (рис. 73-2)
Набухание яремных вен развивается
при правожелудочковой сердечной недостаточности, констриктивном перикардите,
тампонаде сердца, обструкции верхней полой вены. ПЯВ в норме уменьшается
на вдохе, но может повышаться при констриктивном перикардите (признак Куссмауля).
Нарушения, выявляемые при исследовании:
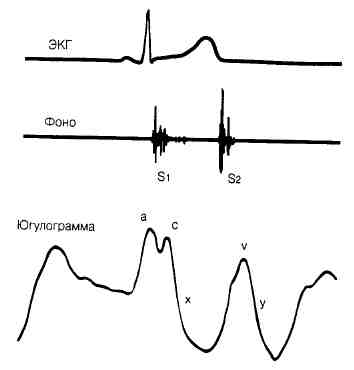
Рис. 73-2. Регистрация
пульсации яремных вен в норме.
1. Большая волна «ах
трикуспидальный стеноз, пульмональный стеноз, AV-дис-социация (правое предсердие
прижато к закрытому трехстворчатому клапану).
2. Большая волна
«v»: трикуспидальная регургитация, дефект межпредсердной перегородки.
3. Крутое снижение
«y»: констриктивный перикардит.
4. Замедленное снижение
«у»: трикуспидальный стеноз.
Прекордиальная пальпация
Сердечный верхушечный толчок в норме расположен в пятом межреберье по срединно-ключичной линии. Отклонения включают в себя:
1) усиленный верхушечный
толчок (гипертрофия левого желудочка);
2) смещение верхушечного
толчка влево и вниз (дилатация левого желудочка);
3) выраженный пресистолический
толчок (АГ, аортальный стеноз, гипертрофическая кардиомиопатия - ГКМП);
4) двойной систолический
верхушечный толчок (гипертрофическая кардиомиопатия);
5) «подъем» нижнего левого
края грудины (гипертрофия правого желудочка);
6) дискинетический толчок
«выпуклостью наружу» (аневризма желудочка, большая дискинетическая
зона после инфаркта миокарда, кардиомиопатия).
Аускультация
Тоны сердца
I тон. Громкий: митральный стеноз, короткий интервал PR, гиперкинетическое сердце, тонкая грудная стенка. Слабый: длинный интервал PR, 3CH, митральная регургитация, толстая грудная стенка, эмфизема легких.
II тон. В норме аортальный компонент II тона (Па) предшествует пульмональ-ному (Пр), расщепление увеличивается на вдохе. К нарушениям относят:
- широкое расщепление
- блокада правой ножки пучка Гиса, пульмональный стеноз, митральная
регургитация;
- фиксированное расщепление,
не связанное с дыханием - дефект межпредсердной перегородки;
- узкое расщепление -
легочная гипертензия;
- парадоксальное расщепление
(уменьшение расщепления на фазе вдоха) - аортальный стеноз, блокада
левой ножки пучка Гиса, ЗСН;
- громкий IIа - системная
АГ;
- тихий IIа - аортальный
стеноз (АС);
- громкий IIр - легочная
АГ;
- тихий IIр - пульмональный
стеноз (ПС).
III тон следует за
II тоном, низкочастотен, лучше всего выслушивается с помощью стетоскопа
в области верхушки сердца. Характерен для детей. У лиц старше 30-35 лет
чаще всего обусловлен поражением сердца и указывает на левожелудоч-ковую
недостаточность или гиперволемию.
IV тон предшествует I тону и определяется как низкочастотный звук, лучше всего выслушиваемый в области верхушки сердца. IV тон отражает сокращение предсердий при незаполненных желудочках. Выявляется у больных с аортальным стенозом, АГ, ГКМП или ИБС.
Щелчок открытия митрального клапана (митральный щелчок, МЩ) имеет высокую тональность, следует за II тоном (через 0,06-0,12 с). При митральном стенозе выслушивается в нижней части левого края грудины и на верхушке сердца. В более тяжелых случаях митрального стеноза регистрируются укороченные интервалы МЩ - II тон.
Тоны изгнания - высокочастотные звуки, следующие за I тоном, возникающие при дилатации аорты или легочной артерии, врожденном стенозе (наиболее громкие на верхушке) или пульмональном стенозе (верхний левый край грудины), последние уменьшаются на вдохе.
Мезосистолический щелчок выслушивается у левого края грудины и над верхушкой сердца, часто следует за поздним систолическим шумом пролапса митрального клапана.
Шумы сердца
Систолические шумы могут быть «crescendo-decrescendo» (усиливающиеся-ослабевающие), типа изгнания, пансистолическими или поздними систолическими, с правосторонней локализацией (например, при трикуспидальной регургитации). Обычно усиливаются на вдохе. Некоторые простые процедуры вызывают характерные изменения, от которых зависит время появления шума (табл. 73-1).
Таблица 73-1 Патологические состояния, аускультативным признаком которых являются шумы сердца

Диастолические шумы:
1. Ранние диастолические шумы - высокочастотные звуки, следующие непосредственно после II тона, обычно встречаются при аортальной или пульмо-нальной регургитации.
2. Средние (мезодиастолические) шумы: низкой тональности, выслушиваются лучше при надавливании головкой стетоскопа на грудную клетку, наблюдаются при митральном или трикуспидальном стенозах, реже - при миксоме предсердия.
3. Непрерывные шумы: систолодиастолические
(«окружают» II тон), встречаются у больных с открытым артериальным потоком,
иногда при коарктации аорты, реже - в случаях системного или коронарного
артериовенозного свища, аорто-пульмонального дефекта перегородки, разрыва
аневризмы синуса Вальсальвы.
| Главная страница |
|